|
Fisiología del corazón |
|||
| Cada latido del corazón desencadena una secuencia de
eventos llamados ciclos cardiacos, que consiste principalmente en tres
etapas: sístole auricular, sístole ventrícular y diástole. El ciclo cardíaco
hace que el corazón alterne entre una contracción y una relajación
aproximadamente 75 veces por minuto; es decir el ciclo cardíaco dura unos
0,8 de segundo. Durante la ''sístole auricular", las aurículaaurículas se
contraen y proyectan la sangre hacia los ventrículos. Una vez que la sangre
ha sido expulsada de las aurículas, las válvulas auriculoventriculares
entre las aurículas y los ventrículos se cierran. Esto evita el reflujo de
sangre hacia las aurículas. El cierre de estas válvulas produce el sonido familiar del latido del corazón. Dura aproximadamente 0,1 de segundo. La ''sístole ventricular'' implica la contracción de los ventrículos expulsando la sangre hacia el sistema circulatorio. Una vez que la sangre es expulsada, las dos válvulas sigmoideas, la válvula pulmonar en la derecha y la válvula aórtica en la izquierda, se cierran. Dura aproximadamente. 0,3 de segundo. Por último la ''diástole'' es la relajación de todas las partes del corazón para permitir la llegada de nueva sangre. Dura aproximadamente 0,4 de segundo. En el proceso se pueden escuchar dos golpecitos:
El movimiento se hace unas 70 veces por minuto. La expulsión rítmica de la sangre provoca el pulso que se puede palpar en las arterias: arteria radial, arteria carótida, arteria femoral, etc. Si se observa el tiempo de contracción y de relajación se verá que las aurículas están en reposo aproximadamente. 0,7 de segundo y los ventrículos unos 0,5 de segundo. Eso quiere decir que el corazón pasa más tiempo en reposo que en trabajo. |
|||
|
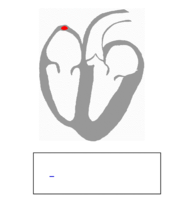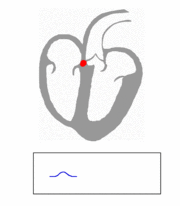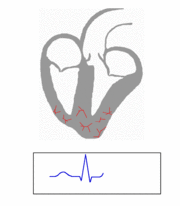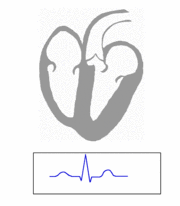
Excitación cardíaca El músculo cardiaco es miogénico. Esto quiere decir que a diferencia del músculo esquelético, que necesita de un estímulo consciente o reflejo, el músculo cardiaco se excita a sí mismo. Las contracciones rítmicas se producen espontáneamente, así como su frecuencia puede ser afectada por las influencias nerviosas u hormonales, como el ejercicio físico o la percepción de un peligro. La estimulación del corazón está coordinado por el sistema nervioso autónomo, tanto por parte del sistema nervioso simpático (aumentando el ritmo y fuerza de contracción) como el sistema nervioso parasimpático (reduce el ritmo y fuerza cardíacos).
Este sistema de conducción eléctrico explica la regularidad del ritmo cardiaco y asegura la coordinación de las contracciones auriculoventriculares. Esta actividad eléctrica puede ser analizada con electrodos situados en la superficie de la piel, llamándose a esta prueba electrocardiograma o ECG. Características del corazón:
|
|||
|
Determinantes de la presión arterial La presión dentro de un vaso sanguíneo refleja estrictamente dos presiones distintas: la debida a factores hemodinámicos (presión hemodinámica) y la debida a la presión de la columna de sangre sobre su pared (presión hidrostática). Si bien esta última es pequeña y puede despreciarse, su influencia corrientemente se anula estandarizando la medición incruenta de PA colocando el mango en el brazo, a la altura del corazón. El flujo sanguíneo es pulsátil, reflejando el bombeo cardiaco. Durante la sístole, la presión de la sangre eyectada sube hasta alcanzar un máximo, convencionalmente llamado presión sistólica (PS); en el diástole, la presión desciende hasta un valor mínimo o presión diastólica (PD). En consecuencia, la presión arterial, describe una curva, que por lo menos tiene tres puntos: la PD (inicial/final) y la PS. Su longitud depende de la frecuencia cardiaca. La diferencia entre PS y PD es la presión diferencial de pulso. La presión arterial media (PAM) representa la presión promedio durante todo el ciclo y es aproximadamente igual a:
Las variables fisiológicas que condicionan la curva de presión arterial se deducen de la Ley de Ohm, Flujo = DPA / Resistencia, de donde se deduce que DPA = Flujo x Resistencia DPA = Débito cardiaco x Resistencia vascular periférica ¯ ¯ Frecuencia cardiaca x Volumen sistólico x Vasoconstricción + cambios en pared vascular El gradiente de presión entre dos puntos del circuito es directamente proporcional al flujo y a la resistencia periférica. Para esta discusión, el flujo puede ser reemplazado por el gasto cardiaco. Gasto o débito cardiaco Es directamente proporcional al volumen de eyección sistólico (VES) y a la frecuencia cardiaca (FC), o sea DC = VES x FC. El VES y La FC se regulan de acuerdo a los requerimientos del organismo. El VES depende del volumen de llenado diastólico (pre-carga), de la fuerza contráctil del miocardio y de la resistencia (post-carga). La taquicardia moderada (< 120 por min) eleva la PA. Taquicardias mayores reducen el tiempo de llene diastólico y, por lo tanto, también disminuyen el VES (al disminuir la precarga) y el gasto cardiaco; cuando el VES y la frecuencia se reducen simultáneamente o uno no logra compensar la reducción del otro (por ejemplo en hemorragia masiva), el gasto cardiaco cae, y por ende también puede hacerlo la presión arterial. Elasticidad arterial En condiciones de elasticidad arterial normal, el volumen eyectado por el ventrículo izquierdo distiende la aorta y se acomoda en ella. La elasticidad de los grandes vasos arteriales les permite recibir este volumen eyectado en el sístole y entregarlo hacia distal en el diástole. Cuando las arterias pierden elasticidad, como ocurre con el envejecimiento, ellas no amortiguan el volumen eyectado. Como el VES se mantiene relativamente fijo, la mayor rigidez vascular eleva la PA sistólica. Esta hipertensión sistólica es característica de las personas mayores. Por otra parte, aproximadamente el 85% del volumen sanguíneo circulante está en las venas; su distensibilidad amortigua variaciones de volumen de hasta 500 ml, sin cambiar la PA. Resistencia periférica La resistencia periférica es la principal determinante de la presión diastólica. El 90% de la resistencia de los vasos arteriales al paso de la sangre ocurre en las arteriolas. La contracción tónica de su musculatura lisa las mantiene en un estado de equilibrio entre vasoconstricción y vasodilatación. La resistencia periférica se modifica también por alteraciones estructurales de los vasos (arteriosclerosis) y por cambios de la viscosidad sanguínea. Los agentes vasoconstrictores más importantes son noradrenalina, angiotensina II, endotelina, vasopresina y algunas prostaglandinas como PG-F2-α. En cambio, son vasodilatadores acetilcolina, histamina, prostaciclina, prostaglandina E2, bradicinina y atriopeptina. Control de la presión arterial La presión es una variable fisiológica, que se modifica dentro de ciertos límites a lo largo del día. Se reduce durante el sueño y sube con el ejercicio, la alimentación o la actividad sexual. Se encuentra bajo el control de varios sistemas neurohumorales, que actúan modificando el gasto cardíaco y la resistencia periférica. Uno de los mejor descritos es el control ejercido por el sistema nervioso autónomo. Este percibe los cambios de presión arterial a través de baroreceptores ubicados en la circulación (por Ej. seno carotídeo), que se conectan con el sistema nervioso central. Cuando la presión cae, las descargas autonómicas provocan vasoconstricción refleja (arterial y venosa), taquicardia y aumento de la fuerza contráctil cardiaca. Por el contrario, si la PA aumenta, las descargas provocan bradicardia, vasodilatación e hipotensión. En los últimos años, se ha investigado extensamente el papel de diversas hormonas vasoactivas, que constituyen otros sistemas integrados de control, de gran importancia fisiológica y fisiopatológica. Estas son:
|
|